Veenilaiendid on patoloogilised ja pöördumatud muutused perifeersete veenide seintes koos klapi rikete ja verevoolu häiretega. Erineva lokaliseerimisega veenid läbivad veenilaiendid, kuid enamasti mõjutavad jalgade pindmise veenivõrgu anumad, seetõttu tähendavad veenilaiendid tavaliselt alajäsemete veenide haigust.
Kuidas veenilaiendid tekivad?
Veenilaiendite korral läbivad patoloogilise muundumise ainult perifeersed pindmised venoossed anumad - see on tingitud seinte struktuurilistest omadustest ja jäsemete vere väljavoolu füsioloogiast. Just need patogeneetilised momendid on määravad. Kõik muud eelsoodumusega tegurid mõjutavad kogu vaskulaarsüsteemi, kuid ei too kaasa iseloomulikku muutust mis tahes kaliibriga tsentraalsetes veenides ja arterites.
Mõelge veenilaiendite patogeneesile:
- Aseptiline põletik.See algab veenide endoteelist ja levib seejärel kogu anuma paksusele. Käivitusmehhanism on enamasti verevoolu aeglustumine, toimub rakuvereelementide parietaalne rühmitus koos leukotsüütide veeremisega - leukotsüütide rühmitamine ja "veeretamine" üle endoteeli pinna. Aja jooksul on nende adhesioonile kalduvus, mis provotseerib põletikuliste vahendajate vabanemist. Selles etapis pole veel väliseid muutusi.
- Pindmiste veenide ja ventiilide seinte ümberkujundamine. Viib tiheduse ja elastsuse muutumiseni. Seda soodustavad aseptiline põletik, sidekoe valkude geneetiliselt määratud defektid, endoteeli mehaaniline mikrokahjustus ja mõned muud tegurid. Mõjutatud anumates vähenevad oluliselt venoosse rõhu kõikumiste pöörduva kompenseerimise võimalused, need muutuvad jäigaks.
- Mõjutatud veenide püsiv ja progresseerumisele kalduv laienemine.Need muutused on esialgu üsna lokaalsed, järgnevas patoloogilises protsessis levib mitte ainult ühe anuma pikkus, vaid haarab ka muid perifeerse venoosse võrgu komponente.
- Mõjutatud veeni kompenseeriv pikendamine koos väljendunud patoloogiliste paindumiste moodustumisega.Moodustuvad iseloomulikud väljaulatuvad sõlmed, mis panid haigusele nime: "varix" tõlgitakse ladina keelest "tursena".
- Valvupuudulikkuse areng.Funktsionaalne klapi rike mõjutatud pindmiste veenide valendikus pöördverevooluga (vertikaalne refluks). Esialgu on sellel suhteline iseloom ja see avaldub ainult perifeerse venoosse rõhu käegakatsutava suurenemisega. Seejärel muutub rike absoluutseks - ventiilide seinad ei sulgu täielikult mitte mingil juhul. Veenipuudulikkuse tekkimisega ilmneb venoosne staas (vere staas).
- Perforatsiooniga veenide kaasamine protsessi.Neid nimetatakse ka kommunikatiivseteks või kommissulaarseteks. Nende patoloogilise laienemisega kaasneb ka klapi puudulikkus, mis aitab kaasa patoloogilisele verevoolule süvaveenivõrgust pindmisse (horisontaalne refluks). Suurenenud venoosne puudulikkus.
Kõik need muutused on pöördumatud ja püsivad isegi provotseerivate ja eelsoodumusega tegurite täieliku kõrvaldamise korral, seetõttu on juba arenenud veenilaiendeid konservatiivsete meetoditega võimatu ravida, rikkumisi on võimalik osaliselt kompenseerida vaid mõnda aega.
Veenilaiendite põhjused
Veenilaiendid on polüetioloogiline haigus, arengut soodustavad välised ja sisemised (endogeensed) tegurid. Veenilaiendite tekkimise peamised põhjused:
- Pärilik tegur.
- Vähene liikuvus, pikaajaline istumisasend.
- Naistel - hormonaalse seisundi muutused raseduse ajal, suukaudsete kontratseptiivide võtmine, hormoonasendusravi.
- Tingimused, millega kaasneb väikese vaagna veenide osaline kokkusurumine: rasedus (eriti mitmekordne või esineb polühüdramnionidega), kõhuõõne mahulised koosseisud, mõned soolehaigused. Kõhukinnisus ja krooniline kopsuhaigus koos köhimisega, mis põhjustab kõhuõõnesisese rõhu suurenemist, põhjustavad venoosse väljavoolu rikkumist väikese vaagna tasemel.
- Suurenenud kehakaal.
Kõigil inimestel on eelsoodumus veenilaiendite tekkeks. See on tingitud keha vertikaalsest asendist, mille tõttu veri gravitatsiooni mõjul kaldub alajäsemete distaalsetesse osadesse ning veenides on suurenenud stress ja need on kergemini deformeeritavad.
Veenilaiendite sümptomid ja ilmingud
Reie pindmise ja sääre veenilaiendite sümptomiteks on:
- Nähtavad muutused mõjutatud veenides. Veenilaiendid on keerdunud, liigse kontuuriga, tumedad, naha kaudu poolläbipaistvad ja punnis. Ripple pole neile omane. Haiguse progresseerumisel ilmuvad jalgadele kohalikud sõlmedega väljaulatuvad koosseisud, mis moodustavad sageli terved konglomeraadid ega kao lamavas asendis täielikult. Suurenenud kehakaaluga patsientidel jäävad muutused veenides sageli pikka aega praktiliselt nähtamatuks, maskeerides liigse nahaaluse rasva abil.
- Jalade ja jalgade turse pärast pikaajalist seismist ja istumist, õhtul, kui viibite kõrgendatud keskkonnatemperatuuril. Sellise venoosse tursega ei kaasne distaalsete jäsemete tsüanoos, mida võib täheldada südamepuudulikkuse korral. Need vähenevad ja isegi kaovad pärast puhkust (ka öist und), hoides jalgu kõrgendatud asendis, pärast sääre "lihaspumba" aktiveerimiseks spetsiaalseid harjutusi. Tursed on üks esimesi veenilaienditega kroonilise venoosse puudulikkuse märke.
- Jalade raskustunne ja täiskõhutunne isegi ilmse turse puudumisel. Sellised kaebused ilmnevad tingimustes, mis soodustavad vere patoloogilist sadestumist alajäsemete distaalsetes osades. Ebamugavust täheldatakse kõige sagedamini õhtul ja pärast pikka füüsilise koormusega püstiasendis viibimist.
- Veenilaienditest mõjutatud jäseme lihase isheemia tunnused: suurenenud lihasväsimus, mõnikord krambid.
- Ebameeldivad aistingud jalgades, mida tavaliselt süvendab turse suurenemine sääre perifeersete närvide pehmete kudede ja harude reaktsiooni taustal liigse rakkudevahelise vedeliku koguse pigistamise taustal. Selliste paresteesiate teine võimalik põhjus on düsmetaboolsed troofilised häired.
- Naha ja selle aluseks olevate pehmete kudede nähtavad troofilised häired. Need võivad olla kuiv või ekseemiline dermatiit, hüperpigmentatsioon, lipodermatoskleroos (tihendamine, pärisnaha ja koe kõvenemine), haavandid.
Alajäsemete veenilaiendite sümptomid ilmnevad piisavalt vara, kuigi mitte kõik patsiendid ei pööra neile tähelepanu õigeaegselt. Uute funktsioonide lisamise järjekord võib olla erinev. Mõnel patsiendil märgitakse esialgu selgelt muudetud veenide kujul kosmeetiline defekt, teistel debüteerib haigus venoosse puudulikkuse kliinikuga.
Etapid
Veenilaiendite staadiumid määratakse vastavalt CEAP-i klassifikatsioonile:
- C0 - pole patoloogia märke;
- C1 - retikulaarsete veenilaiendite või telangiektaasiate esinemine;
- C2 - veenilaiendid;
- C2r - korduvad veenilaiendid;
- C3 - jäseme turse;
- C4a - troofilised muutused: hüperpigmentatsioon või venoosne ekseem;
- C4b - trofilised muutused lipodermatoskleroosi või valge naha atroofia kujul;
- С4c - jala venoosne kroon;
- C5 - veniv troofiline haavand;
- C6 - avatud troofiline haavand.
- C6r - korduv avatud troofiline haavand.
CEAP klassifikatsioon loodi 1994. aastal ja on nüüd rahvusvaheliselt aktsepteeritud. Kasutavad fleboloogid diagnoosi seadmisel.
Näiteks klassis C1 märgitakse ainult kosmeetiline defekt - laienenud retikulaarsed veenid umbes 1 mm. läbimõõduga ja C4c juures on võimatu mitte märgata tõsiseid troofilisi häireid.
%20ja%20retikulaarsed%20veenid.jpg)
Diagnostika
Põhiuuring alajäsemete veenilaiendite diagnoosi kinnitamiseks, häirete astme ja olemuse selgitamiseks hõlmab järgmist:
- Kliiniline läbivaatus. Fleboloog määrab nähtavate pindmiste veenide kulgu ja seisundi, naha ja pehmete kudede muutused ning turse olemasolu. Vertikaalse refluksi hindamiseks ja horisontaalse refluksi ligikaudse taseme avastamiseks tehakse funktsionaalseid katseid. Patsiendi küsitlemine on suunatud haiguse arengut soodustavate ja provotseerivate tegurite, kestuse ja tunnuste selgitamisele.
- Ultraheli protseduur. Veenilaiendite korral ei ole kõige informatiivsem tavaline ultraheli, vaid verevoolu hindamine ultraheli (ultraheli) abil. Uuring näitab verevoolu kiirust, patoloogiliste veno-venoossete reflukside olemasolu ja veresoonte läbilaskvuse halvenemist. Selline teave on vajalik arsti jaoks vajaliku ravirežiimi valimiseks.
- Hemostasiogram (vereanalüüsid hüübimissüsteemi terviklikuks hindamiseks).
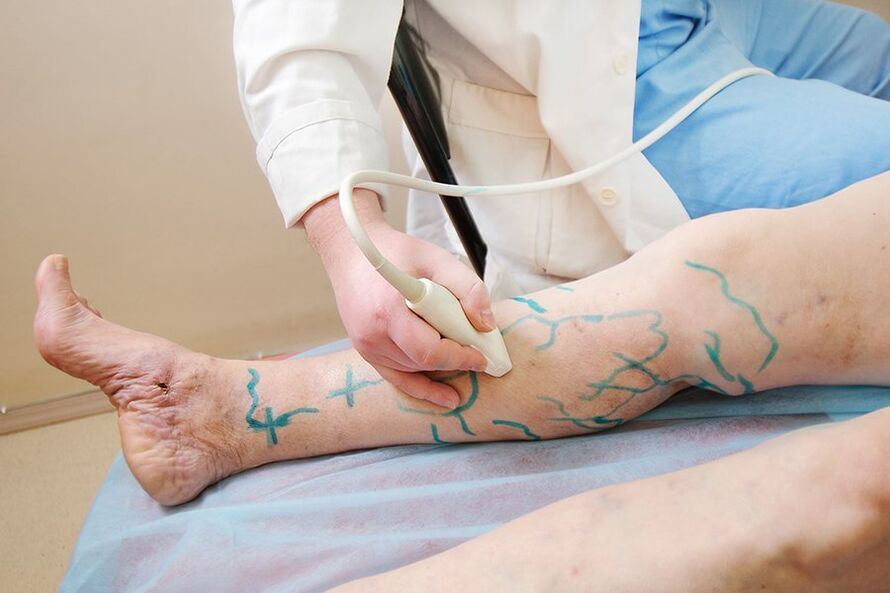
Vastavalt näidustustele viiakse läbi multispiraalne kompuutertomograafia (MS CT) - kõrgtehnoloogiline uuring muutub mõnel juhul peamiseks meetodiks venoosse süsteemi kahjustuse pildi määramiseks.
Kaasaegses meditsiinis kasutatakse ka muid diagnostikatehnikaid - pletüsmograafiat, laser-Doppleri vooluhulgamõõtu. Need ei ole kättesaadavad paljudele patsientidele, saadud tulemused ei ole tavaliselt ravi taktika määramisel kriitilised. Tavaliselt piisab põhiuuringust, mida vajadusel täiendatakse kitsaste spetsialistide (endokrinoloog, hematoloog, kardioloog jt) konsultatsioonidega. Varem eristati jalgade veenilaiendite mitut etappi. Praegu kasutavad fleboloogid diagnoosi seadmisel krooniliste veenihaiguste klassifikatsiooni CEAP, mis sisaldab juhtumi omadusi vastavalt kliinilistele, etioloogilistele, anatoomilistele ja patofüsioloogilistele tunnustele.
Veenilaiendite oht
Paljud inimesed arvavad, et alajäsemete veenilaiendid on peamiselt kosmeetiline probleem. Tõepoolest, sageli on arstide külastuse peamine põhjus jalgade välimine ebameeldivus koos sõlme punnitavate sinioletsete anumate või veresoonte võrguga.
Ebanormaalselt laienenud perifeersed veenid on seisund, mida ei tohiks alahinnata. See võib oluliselt halvendada patsiendi heaolu ja põhjustada isegi potentsiaalselt eluohtlikke tüsistusi. Ja see on peamiselt tingitud kroonilise venoosse puudulikkuse arengust püsivate ja progresseerumisele kalduvate hemodünaamiliste häirete tõttu. Võimalikud on ka muud ebameeldivad tagajärjed.
Veenilaiendite käitamise tagajärjed:
- Patsiendi elukvaliteedi märkimisväärne halvenemine. Veenilaienditega märkimisväärset ebamugavust ja isegi jõudluse langust põhjustavad raskete jalgade sündroom, tursed, öised krambid, halvasti paranevad ja korduvad haavandid.
- Muutused pehmetes kudedes koos jalgade välise atraktiivsuse vähenemisega, mis on eriti oluline naiste jaoks. Veelgi enam, hüperpigmentatsioon, lipodermatoskleroos ja paranenud haavandite jäljed püsivad tavaliselt ka pärast mõjutatud veenide eemaldamist, eriti kui kirurgiline ravi viidi läbi juba arenenud väljendunud troofiliste häirete taustal.
- Verejooks rebenenud veenilaienditest või veenidest troofiliste haavandite põhjas.
- Pindmiste veenide tromboosi ja tromboflebiidi areng. See on täis mitte ainult kohalikke hemodünaamilisi häireid ja põletikke, vaid ka kauget trombembooliat koos erinevate elundite südameatakkide ja ägedate eluohtlike seisunditega.
- Süvaveenitromboos on trombemboolia osas veelgi ohtlikum seisund.
Reie ja sääre veenilaiendite juba välja kujunenud komplikatsioonid ei mõjuta negatiivselt ainult patsiendi seisundit ja haiguse prognoosi. Need vähendavad märkimisväärselt kiire ja piisava tulemuse saamise tõenäosust isegi radikaalsete ravimeetodite kasutamisel.
Kas haigus on alati ohtlik?
Alajäsemete veenilaiendid koos saphenaalsete veenide klapipuudulikkusega ei ole selle patoloogia ainus võimalik variant. Samuti on olemas veenilaiendite nn "kosmeetiline" variant. Krooniliste veenihaiguste klassifikatsiooni järgi on CEAP vormi tunnused C1:
- Kuni 3 mm läbimõõduga väikeste nahasiseste anumate kahjustus. Need võivad olla subepidermaalsed või retikulaarsed.
- Ämblikveenide, retikulaarsete veenilaiendite välimus väikese pindmiselt paikneva võrgusilma kujul.
- Vertikaalse või horisontaalse patoloogilise veno-venoosse refluksi puudumine. Mõjutatud väikeste anumate klapid puuduvad ja nad suhtlevad toitumisjalga kasutades ainult sapfenoosse veeni väikeste lisajõgedega. Nad pakuvad verd üksikutest pärisnaha sektoritest ja suunavad selle suurematesse sügavale paiknevatesse anumatesse. Verevoolu rikkumine sellel tasemel ei aita kaasa kroonilise venoosse puudulikkuse tekkele.
See haiguse kulg ei too kaasa kliiniliselt oluliste komplikatsioonide arengut. Tegelikult on patsiendi ebamugavus tingitud kosmeetilisest defektist. Kuid see ei tähenda, et ämblikveenide olemasoluga inimene oleks suurema kaliibriga veenide lüüasaamisest välja jäetud. Sellises olukorras diagnoositakse mitte C1, vaid C2 ja järgnevad klassid vastavalt CEAP klassifikatsioonile.
Veenilaiendite ravi
Veenilaiendite ravi ei tohiks alata tüsistuste tekkega, vaid isegi esmaste muutuste ja minimaalselt väljendunud veenipuudulikkuse tunnuste staadiumis. Võib eeldada oodatava efekti kiiret ilmnemist, sümptomite täielikku taandarengut ja tagasilanguse vähest tõenäosust. Kaugelearenenud veenilaiendite ravi ei ole nii tõhus. Mõnikord on selle ülesandeks ainult haiguse progresseerumise vähendamine, tingimuste loomine troofiliste haavandite paranemiseks ja kroonilise venoosse puudulikkuse raskuse vähendamine.
Üldiselt võib kõik alajäsemete veenilaiendite ravimeetodid jagada mittekirurgilisteks (konservatiivsed) ja kirurgilisteks (radikaalsed). Traditsiooniliselt eelistab enamik patsiente säästmismeetodeid, lükates operatsiooni üle otsustamise edasi komplikatsioonide tekkeni, mida ei saa parandada. Ja paljud neist ei lähe isegi arsti juurde, pöördudes eneseraviks. Eneseravimine viib sageli patoloogia komplikatsioonini.
Konservatiivne ravi
Veenilaiendite konservatiivne ravi hõlmab järgmist:
- Süsteemne ravimiteraapia. Selle eesmärk on vere reoloogiliste omaduste parandamine tromboosi ennetamiseks, põletikuvastase toime saavutamine, vaskulaarseina elastsuse suurendamine ja kudede taastumise stimuleerimine.
- Kohalik ravimiteraapia (salvid, kreemid, geelid). Välised ained on mõeldud mikrotsirkulatsiooni parandamiseks, turse vähendamiseks, veenitooni suurendamiseks ja troofiliste haavandite paranemiseks.
- Füsioteraapia harjutused suurendavad sääre lihaspumba efektiivsust ja parandavad seeläbi jalgade verevoolu.
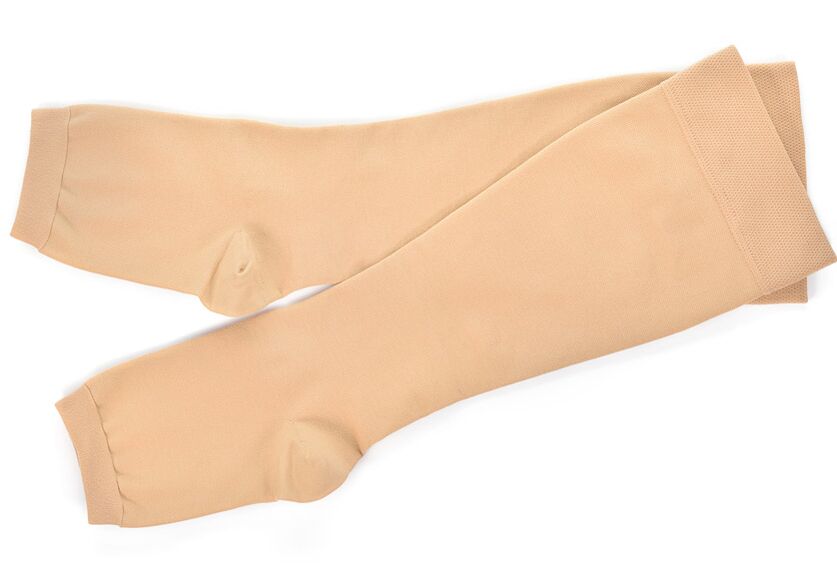
- Kompressioontrikoo kasutamine. Kompressioonsukad, sukkpüksid suruvad pindmiselt paiknevate veenide doseeritud kompressiooni, mis vähendab vere ja tursete ladestumise kalduvust, parandab heaolu ja vähendab tromboosi tekkimise tõenäosust.
- Füsioteraapia. Neid kasutatakse peamiselt avatud troofiliste haavandite puudumisel ja väljaspool tromboflebiidi ägedat staadiumi. Rakendatud riistvara pneumokompressioon, darsonvaliseerimine, galvaniseerimine, UHF-ravi, UV-ravi, vesiravi, osoonteraapia. Füsioteraapia ülesanded hõlmavad veenide ja lümfisüsteemi väljavoolu parandamist, mikrotsirkulatsiooni parandamist, regeneratsiooni stimuleerimist ja ebamugavuste raskuse vähendamist.
Ravimid ei tagasta juba muutunud veenidesse tervet verevoolu, need jäävad keerdunud ja laienenud. Ja isegi vaskulaarseina tooni vähene tõus flebotoonika toimel ei suuda klapi puudulikkust täielikult korrigeerida.
Konservatiivsest ravist ei tohiks oodata kõrgeid tulemusi. See vähendab valu ja tursete raskust, vähendab tromboosiriski ja parandab troofiliste häirete paranemist. Kuid on võimatu päästa patsienti veenilaiendite eest ja takistada konservatiivse lähenemisega haiguse edasist progresseerumist.
Kirurgia
Veenilaiendite ravimiseks mõeldud invasiivse (kirurgilise) meetodi eesmärk on mõjutatud anuma ja selle peamiste lisajõgede välja lülitamine üldisest vereringest (selle eemaldamine või kustutamine) ja horisontaalse veno-venoosse refluksi kõrvaldamine. Ei süvenda koeisheemiat, parandab trofismi, vähendades (või isegi kõrvaldades) veenide staasi. Selline ravi mitte ainult ei eemalda kosmeetilist defekti, vaid aitab toime tulla ka kroonilise venoosse puudulikkusega.
Klassikalised kirurgilised meetodid alajäsemete veenilaiendite raviks:
- Ristektoomia on ligeeritud suure pindmise veeni täielik läbilõige selle liitumiskohas süvaveenivõrguga.
- Flebektoomia - veenilaienditest mõjutatud pindmise veeni eemaldamine (suur või väike sapfenoosne veen). Seda toodetakse anuma riistadega (tõmmates, välja tõmmates) väikeste sisselõigete abil. Praegu on see ühendatud ristektoomia ja lisajõgede eemaldamisega.
- Miniflebektoomia - suurte perforaatorite ja lisajõgede eemaldamine väikeste sisselõigete või punktsioonide abil.
Pikka aega oli kirurgilise ravi peamine meetod avatud operatsioon, nende puudused:
- Tajutav verekaotus;
- Verejooksud kirurgilises piirkonnas, mis mõnikord vajavad vere evakueerimiseks uuesti operatsiooni.
- Lümfisoonte lõikumine lümfisoonte tõttu.
- Tugeva valu sündroom.
- Pikaajaline puue.
Kaasaegne alternatiiv kirurgiale
Endovaskulaarseid tehnikaid nimetatakse minimaalselt invasiivseteks sekkumisteks, need ei vaja sisselõikeid. Need ei ole nii traumaatilised, efektiivsuse poolest ei jää alla klassikalistele operatsioonidele. Tüsistused ja ägenemised pärast neid on vähem levinud kui pärast operatsioone.
Minimaalselt invasiivsed meetodid:
- Laseri hävitamine
- Skleroteraapia / krüoskleroteraapia
- Raadiosageduse hävitamine.
Minimaalselt invasiivsete meetodite korral ei eemaldata veenilaiendit, nagu klassikaliste operatsioonide korral. Selle seinale avaldatakse seestpoolt laseri- või raadiosageduslikku energiat ning skleroteraapia ajal - sklerosant. See provotseerib anuma "kleepumist" ja selle järgnevat fibroosi, asendamist sidekoega. Sellist anuma valendiku sulgemist nimetatakse hävitamiseks. Ja tähtede RFO-ga aurustatakse neid tegelikult raadiosageduslike lainete toimel.






























